En Afrique subsaharienne, le succès de la chimioprévention contre le paludisme
En Afrique subsaharienne, le succès de la chimioprévention contre le paludisme
Au Sahel, une stratégie médicamenteuse durant la saison des pluies évite les trois quarts des accès palustres et de leurs complications graves chez l’enfant. Peu onéreuse, bien tolérée et relativement simple, elle pourrait éviter de 100 000 à 120 000 décès par an chez les moins de 5 ans.
Reportage
A12 kilomètres du centre de Dakar, le site de l’Institut de recherche pour le développement (IRD) conserve un charme suranné. Au milieu des filaos, des eucalyptus et des cocotiers, de longs bâtiments aux volets verts ou bleus hébergent labos et bureaux des chercheurs. C’est ici qu’est née l’idée d’un traitement préventif innovant : il protège les jeunes enfants des ravages du paludisme durant la saison des pluies, dans les zones du Sahel où il est appliqué.
D’une grande élégance, dans son costume blanc, El-Hadji Bâ nous reçoit. « Nous travaillons sur cette stratégie depuis 2002, raconte ce responsable des essais cliniques à l’IRD. Nous avons d’abord instauré ce traitement préventif saisonnier chez les enfants de moins de 5 ans [les principales victimes de la maladie] au Sénégal. »
Car le projet est né d’un constat sans appel : au Mali, au Sénégal et au Burkina Faso, de 60 % à 80 % de la mortalité et de la morbidité du paludisme chez les moins de 5 ans se concentrent sur trois ou quatre mois, durant la saison humide, entre juillet-août et octobre-novembre. D’où l’idée, pour éteindre l’endémie, faire un effort particulier durant cette saison.
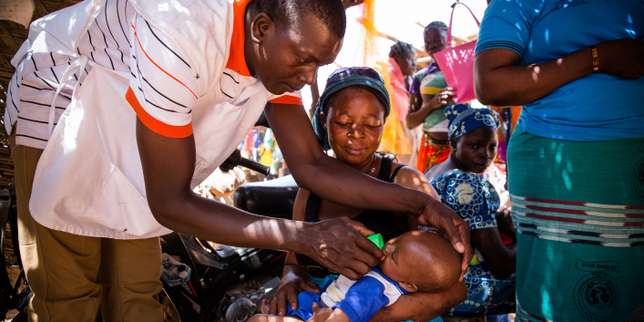
Campagne de traitement préventif du paludisme saisonnier à Ziniare, au Burkina Faso. / Sophie Garcia/Malaria Consortium
« L’une des stratégies préventives les plus explorées est ce traitement préventif intermittent », témoigne Cheikh Sokhna, directeur de recherche à l’IRD, à Marseille et à Dakar. En 2002, l’équipe d’El-Hadji Bâ, avec Badara Cissé de l’Ecole d’hygiène et de médecine tropicale de Londres, évalue ce traitement chez 1 200 enfants.
Résultat : il a fait chuter le nombre d’accès palustres (de fortes fièvres) de 86 %, la mortalité directe de 50 % et la mortalité indirecte de 70 %, quand il est administré durant les trois mois humides, en une dose par mois. Cette prévention est à base de pyriméthamine, un médicament utilisé contre des infections à protozoaire.
En 2003, la même politique est explorée au Mali. « Nous avons constaté une réduction de 60 % à 70 % de la morbidité [le taux de personnes infectées] », résume le professeur Ogobara Doumbo, qui dirige le Malaria Research and Training Center (MRTC), à Bamako.
Mais cette intervention soulevait une crainte, celle d’amoindrir l’immunité des enfants. Ce n’est pas le cas, ont répondu les équipes de l’IRD en 2003 : quand ceux-ci reçoivent ce traitement la première année, le taux de morbidité chute. Mais s’ils ne sont plus traités l’année suivante, ils n’ont pas plus d’accès palustres que les enfants non traités. Leur immunité est donc intacte.
Il fallait ensuite identifier les meilleures combinaisons thérapeutiques. « En 2004, l’association sulfadoxine-pyriméthamine et amodiaquine est apparue comme la plus efficace et la mieux tolérée », indique El-Hadji Bâ.
L’étape suivante fut de définir le mode de distribution le plus pertinent. Ce traitement est-il mieux accepté quand il est distribué au domicile ou quand il est disponible dans des centres de santé ? Le porte-à-porte est plus efficace, montreront l’IRD et l’université de Londres en 2007.
Enfin, les chercheurs devaient passer à l’évaluation à grande échelle. De 2008 à 2010, celle-ci sera menée chez 200 000 enfants du Sénégal par l’IRD, avec les universités de Dakar et de Londres, avec l’aide de la Fondation Bill et Melinda Gates. Verdict : l’effet préventif est confirmé. Et la faisabilité démontrée : elle repose sur une formation graduelle des agents de santé communautaires, qui formeront à leur tour leurs collègues.
Surveillance de la toxicité
Quid des effets indésirables ? Ils sont rares mais potentiellement graves : hépatites toxiques, syndrome de Lyell (une affection dermatologique très sévère)… L’IRD a mis en place un système de surveillance de la toxicité. Aucun effet n’a été trouvé parmi les 200 000 enfants traités.
Le coût de cette intervention a par ailleurs été évalué. Il est compris entre 1,50 et 3,40 dollars (1,20 et 2,75 €) par an et par enfant traité, estiment l’IRD et le MRTC. Un bilan des résultats montrera que cette chimioprévention saisonnière diminue de 75 % le nombre d’accès palustres et de 75 % les paludismes graves. « En 2011, nous sommes allés présenter ces données à l’OMS, raconte Ogobara Doumbo. Et, en mars 2012, l’OMSa recommandé cette stratégie dans les régions du Sahel où le paludisme est répandu. »
L’enjeu est désormais le déploiement de la chimioprévention. « Au départ, personne n’y croyait », se rappelle Philippe Duneton, directeur exécutif adjoint d’Unitaid. Depuis 2015, cette organisation internationale, spécialisée dans le financement d’innovations en santé, a financé, à hauteur de 68 millions de dollars, la fourniture de ce traitement sur quatre ans à près de 7 millions d’enfants de sept pays : Burkina Faso, Tchad, Guinée, Mali, Niger, Nigeria et Gambie. « Evalué dans cinq de ces pays, ce projet a montré une efficacité préventive de 89 %, supérieure même à celle des essais cliniques », se félicite Philippe Duneton.
Désormais une priorité
Aujourd’hui, cette prévention est une priorité pour plusieurs pays du Sahel, dans leurs plans nationaux de lutte contre le paludisme. D’autres acteurs interviennent. « Au début des années 2000, nous avons rencontré la direction de Médecins sans frontières [MSF]. En septembre 2012, MSF a déployé la chimioprévention saisonnière dans une zone du Mali très touchée, où de nombreux enfants étaient hospitalisés pour un paludisme grave. En un mois, l’hôpital de cette région a été vidé », raconte Ogobara Doumbo.
En octobre 2017, cet outil de prévention a reçu le prix Afrique de la Royal Society, qui récompense des innovations biomédicales. En février 2018, un bilan de cette stratégie a été effectué au Niger. « Sur les 28 à 34 millions d’enfants de la région subsaharienne qui pourraient en bénéficier, 16 millions ont été traités en 2017, résume Ogobara Doumbo. Si l’on développait cette stratégie dans tous les pays concernés, y compris le Nigeria, on éviterait de 100 000 à 120 000 décès d’enfants de moins de 5 ans chaque année. »
Ce dossier a été réalisé dans le cadre d’un partenariat avec Unitaid.